Tên gọi khác: Sốt vàng da, Suy hô hấp
Triệu chứng
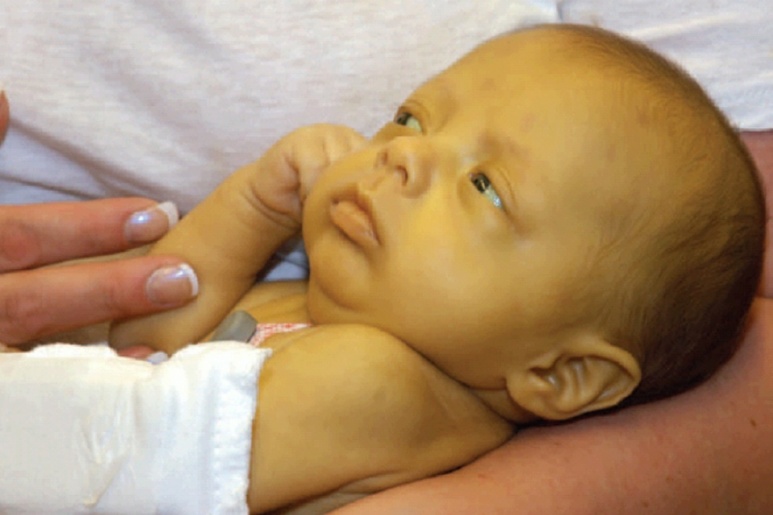
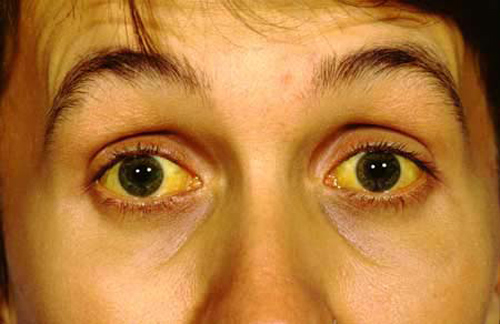
Triệu chứng Sốt vàng da, Suy hô hấp hay Respiratory Distress là Lẫn lộn, dễ mệt mỏi, ngủ lịm, khó thở, buồn ngủ, da xanh tím tái, hôn mê.
Chẩn đoán
- Hỏi bệnh sử và khám thực thể.
- Các xét nghiệm để xác định nguyên nhân và mức độ của suy hô hấp sẽ được thực hiện, bắt đầu với chụp X-quang ngực.
Điều trị
Điều trị nhằm đảo ngược các nguyên nhân gây suy hô hấp và tối đa hóa việc cung cấp ôxy cho cơ thể.
Tổng quan
Sốt vàng da, Suy Hô hấp hay Respiratory Distress là bệnh gì?
Suy hô hấp là một tình trạng bệnh lý thường gặp, là một hội chứng có thể do nhiều bệnh lý tại cơ quan hô hấp hoặc tại các cơ quan khác gây ra. Hệ thống hô hấp của cơ thể bao gồm các khoang ngực và cơ hoành, phổi, ống khí (khí quản và phế quản) và đường hô hấp trên (miệng và cổ họng). Suy hô hấp khiến cơ thể không được cung cấp ôxy đầy đủ và có thể dẫn đến tử vong nhanh chóng.
Triệu chứng
Triệu chứng Sốt vàng da, Suy hô hấp hay Respiratory Distress là Lẫn lộn, dễ mệt mỏi, ngủ lịm, khó thở, buồn ngủ, da xanh tím tái, hôn mê.
Chẩn đoán
- Hỏi bệnh sử và khám thực thể.
- Các Xét nghiệm để xác định nguyên nhân và mức độ của suy hô hấp sẽ được thực hiện, bắt đầu với chụp X-quang ngực.
- Xét nghiệm máu toàn bộ (CBC), xét nghiệm bảng chuyển hóa toàn diện (CMP), chụp cắt lớp vi tính (CT Scan), điện tâm đồ (EKG), xét nghiệm nước tiểu, chụp X-quang, xét nghiệm Tronopin, xét nghiệm D-Dimer
Điều trị
Điều trị nhằm đảo ngược các nguyên nhân gây suy hô hấp và tối đa hóa việc cung cấp ôxy cho cơ thể.
Điều trị bao gồm: Thở ôxy, thở áp lực dương liên tục (CPAP), và thở máy.
Nguyên nhân
Suy hô hấp là một tình trạng bệnh lý thường gặp, là một hội chứng có thể do nhiều bệnh lý tại cơ quan hô hấp hoặc tại các cơ quan khác gây ra.
Thế nào là suy hô hấp và suy hô hấp cấp?
Quá trình hô hấp được chia thành hai giai đoạn:
Ở giai đoạn hô hấp ngoài, ôxy sẽ được thông khí đưa vào trong phế nang, rồi khuếch tán qua màng phế nang mao mạch vào máu, ngược lại cacbonic từ máu khuếch tán qua màng phế nang mao mạch để vào phế nang, rồi lại được thông khí đưa ra ngoài. Ở giai đoạn hô hấp trong, ôxy tiếp tục được hồng cầu vận chuyển theo hệ thống động mạch - mao mạch dẫn đến mô, rồi khuếch tán vào tế bào; ngược lại cacbonic được khuếch tán từ tế bào vào máu, rồi lại được hồng cầu vận chuyển theo hệ thống mao mạch - tĩnh mạch về tuần hoàn phổi. Quá trình đó còn gọi là quá trình trao đổi khí giữa mô tế bào và môi trường. Do chưa thể khảo sát được khí trong tế bào nên trên thực tế quá trình hô hấp được coi là trao đổi khí giữa máu và môi trường.
Cơ quan hô hấp bao gồm bơm hô hấp (trung tâm hô hấp, hệ thống dẫn truyền thần kinh, cơ hô hấp và khung xương thành ngực) giúp cho quá trình thông khí (đưa không khí đi vào và đi ra khỏi phế nang) và đơn vị hô hấp (phế nang, mao mạch phổi, đường dẫn khí) nơi trực tiếp xảy ra quá trình trao đổi khí.
Suy hô hấp cấp được định nghĩa là tình trạng cơ quan hô hấp đột nhiên không bảo đảm được chức năng trao đổi khí, gây ra thiếu ôxy máu, có hoặc không có kèm theo tăng cacbonic (CO2) máu, được biểu hiện qua kết quả đo khí máu động mạch.
Suy hô hấp có thể là cấp tính hoặc mạn tính. Biểu hiện lâm sàng của bệnh nhân bị suy hô hấp cấp hoặc suy hô hấp mãn thường khác nhau hoàn toàn. Trong khi suy hô hấp cấp được đặc trưng bởi những rối loạn về nội môi (khí máu, kiềm toan...vv) đe dọa tính mạng thì suy hô hấp mãn thường kín đáo, có vẻ không khiến người bệnh quá khó chịu, thậm chí có thể không có biểu hiện trên lâm sàng. Suy hô hấp cấp là một trong những cấp cứu thường gặp nhất tại các khoa phòng trong bệnh viện.
Phân loại suy hô hấp cấp:
Có nhiều cách phân loại suy hô hấp cấp: theo nguyên nhân, theo bệnh sinh, theo lâm sàng...vv.
- Phân loại theo nguyên nhân:
- Suy hô hấp cấp do những nguyên nhân tại phổi (tại đơn vị hô hấp):
- Các rối loạn đường hô hấp: Các bệnh lý tắc nghẽn đường hô hấp trên (bạch hầu, hít phải dị vật, viêm phù thanh môn, hẹp thanh quản...vv) hoặc đường hô hấp dưới (COPD, hen phế quản...vv).
- Các tổn thương phế nang và mô kẽ phổi: Viêm phổi, phù phổi cấp, ARDS, ngạt nước, đụng dập phổi, viêm kẽ phổi, tràn dịch hoặc tràn khí màng phổi...vv.
- Các bất thường tại mao mạch phổi: thuyên tắc mạch phổi.
- Suy hô hấp cấp do các nguyên nhân ngoài phổi:
- Tổn thương trung tâm hô hấp: Tai biến mạch não, chấn thương sọ não, ngộ độc thuốc, hôn mê chuyển hóa...vv.
- Rối loạn dẫn truyền thần kinh - cơ: Bệnh nhược cơ, hội chứng Guillain - Barré, viêm đa rễ thần kinh, chấn thương cột sống, tủy sống...vv.
- Bất thường về cơ xương thành ngực: Gãy nhiều xương sườn, gù vẹo cột sống, gãy xương ức, mệt mỏi cơ hô hấp, bệnh cơ chuyển hoá, dùng thuốc dãn cơ, phẫu thuật vùng bụng cao...vv.
- Suy hô hấp cấp do những nguyên nhân tại phổi (tại đơn vị hô hấp):
- Phân loại theo bệnh sinh:Theo cơ chế bệnh sinh, suy hô hấp cấp được đặc trưng bởi sự ôxy hóa máu hoặc sự loại bỏ cacbonic không đầy đủ, thể hiện qua kết quả khí máu động mạch và có thể chia thành hai loại: Suy hô hấp cấp tăng cacbonic (Hypercapnia) và suy hô hấp cấp giảm ôxy máu (Hypoxemia). Trong nhiều trường hợp, suy hô hấp cấp tăng cacbonic và suy hô hấp cấp giảm ôxy máu cùng tồn tại. Những rối loạn ban đầu gây giảm ôxy máu có thể là biến chứng của suy hô hấp và tăng cacbonic.
- Suy hô hấp cấp giảm ôxy máu:Được gọi là suy hô hấp cấp thể giảm ôxy máu khi PaO2 < 0,6. Có 4 cơ chế bệnh sinh gây ra giảm ôxy máu:(1) Shunt; (2) Bất tương hợp thông khí - tưới máu; (3) Giảm thông khí phế nang; (4) Rối loạn khuếch tán khí.
- Suy hô hấp cấp tăng cacbonic:Được gọi là suy hô hấp cấp thể tăng cacbonic khi PaCO2 >45mmHg. Tất cả các nguyên nhân gây ra tình trạng gia tăng sản xuất cacbonic, suy giảm thông khí phút hoặc tăng tỉ lệ khoảng chết đều có thể gây ra tăng cacbonic.
- Suy hô hấp cấp giảm ôxy máu:
Phân loại theo lâm sàng:
Trên lâm sàng, đặc biệt trong công tác hồi sức cấp cứu, việc phân loại suy hô hấp cấp theo nhóm nguyên nhân hay theo bệnh sinh thường không giúp ích đáng kể cho can thiệp cấp cứu. Giáo sư Vũ Văn Đính đã phân suy hô hấp cấp thành hai loại:
- Suy hô hấp cấp loại nặng: Bệnh nhân có bệnh cảnh suy hô hấp cấp nhưng chưa có các dấu hiệu đe dọa sinh mạng, can thiệp bằng thuốc và ôxy liệu pháp là chủ yếu, có thể giải quyết được bằng thuốc hoặc bằng một số thủ thuật không đáng kể.
- Suy hô hấp cấp loại nguy kịch: Bệnh nhân có bệnh cảnh suy hô hấp cấp nặng và có thêm những dấu hiệu đe dọa sinh mạng như:
- Rối loạn nhịp thở nghiêm trọng: thở >40 lần/phút hoặc
- Rối loạn huyết động rõ: tụt huyết áp.
- Rối loạn ý thức rõ: vật vã hoặc lơ mơ thậm chí hôn mê.
Phải can thiệp ngay bằng các thủ thuật, sau đó mới dùng thuốc hoặc sử dụng song song (đặt ống nội khí quản, bóp bóng, thở máy...vv).
Phòng ngừa
Nguyên nhân:
- Đường thở: Tắc nghẽn thanh quản: U, viêm, phù Quicke, dị vật đường thở, chấn thương thanh quản, co thắt…vv.
- Bệnh lý phổi và màng phổi - thành ngực:
- Viêm phổi.
- Xẹp phổi, u phổi.
- Tràn dịch màng phổi, tràn khí màng phổi.
- Hen phế quản.
- Bệnh phổi tắc nghẽn mãn tính.
- Suy hô hấp tiến triển ở người lớn.
- Chấn thương phổi - màng phổi - thành ngực.
- Bệnh lý tim mạch:
- Phù phổi cấp huyết động.
- Suy tim nặng.
- Tắc mạch phổi
- Bệnh lý thần kinh - cơ:
- Liệt cơ hô hấp (liên sườn, hoành): hội chứng Guillain - Barries: Nhược cơ, rắn độc cắn.
- Phù phổi do cơ chế thần kinh.
Cơ chế bệnh sinh:
Suy hô hấp cấp có thể phát sinh từ một sự bất thường tại bất kì yếu tố cấu thành nào của hệ thống hô hấp, hoặc có thể từ sự phối hợp của nhiều yếu tố đó. Suy hô hấp cấp có thể do nhiều cơ chế gây ra nhưng có thể một cơ chế chung cho nhiều bệnh có biến chứng suy hô hấp cấp.
- Giảm thông khí phế nang:Giảm thông khí phế nang toàn bộ là cơ chế thường gặp nhất trong suy hô hấp cấp, còn gọi là cơ chế 'suy bơm hô hấp' do những bệnh lý ngoài phổi như tại hệ thống thần kinh trung ương (ngộ độc thuốc ngủ, tai biến mạch máu não, chấn thương sọ não...vv), tại hệ thống thần kinh ngoại vi (chấn thương tủy sống, viêm tủy cấp, bệnh bại liệt, viêm đa rễ thần kinh...vv), bệnh thần kinh - cơ (bệnh nhược cơ, hội chứng Guillain-Barré, rắn hổ mang cắn, dùng thuốc giãn cơ, chứng porphyrie, phẫu thuật vùng bụng trên...vv), tại khung xương thành ngực (bệnh gây biến dạng cột sống, gẫy xương sườn gây mảng sườn di động...vv), tại đường hô hấp trên (dị vật đường thở, bệnh bạch hầu, co thắt thanh quản...vv).
- Shunt:Shunt là hiện tượng dòng máu đi từ tim phải về tim trái mà không được tham dự vào quá trình trao đổi khí (có tưới máu mà không có thông khí) gây ra giảm ôxy máu với đặc trưng cơ bản là gia tăng khác biệt giữa áp lực ôxy động mạch với phế nang (PAO2 - PaO2 >20 mmHg) và không đáp ứng với điều trị bằng ôxy liệu pháp (tăng FIO2). Shunt có thể được chia thành shunt mao mạch và shunt giải phẫu. Shunt mao mạch xuất hiện khi dòng máu vượt qua phế nang không được thông khí, được ghi nhận trong một số bệnh lý như xẹp phổi, tràn dịch, tràn khí màng phổi, viêm phổi, phù phổi và ARDS. Shunt giải phẫu xuất hiện khi dòng máu đi từ tim phải tới tim trái hoàn toàn vượt qua phổi, thường thấy trong các bệnh tim bẩm sinh.
- Bất tương hợp không khí - tưới máu (VA/Q mismatch):Khi phế nang được thông khí (VA) ít hơn so với sự tưới máu (Q) do tắc nghẽn một phần của ống dẫn khí (hen phế quản, COPD...vv) sẽ dẫn đến giảm sút tỉ lệ VA/Q, hoặc ngược lại khi tại một vùng phổi có hiện tượng tưới máu kém hơn so với thông khí (thuyên tắc mạch phổi) sẽ gây ra sự gia tăng bất thường VA/Q tại vùng phổi đó. Sự bất tương hợp thông khí - tưới máu này cũng sẽ gây ra giảm ôxy máu với gia tăng khác biệt giữa áp lực ôxy động mạch với phế nang (PAO2 - PaO2 >20 mmHg) nhưng đáp ứng tốt với ôxy liệu pháp.
- Rối loạn khuếch tán khí:Khi có tổn thương màng phế nang - mao mạch và mô kẽ của phổi (viêm phổi, phù phổi tổn thương, ALI, ARDS...vv) hoặc thậm chí có sự cản trở khuếch tán khí qua màng phế nang - mao mạch (phù phổi do tim, ngạt nước...vv) sẽ dẫn đến giảm ôxy máu mà không có tăng cacbonic. Do khả năng khuếch tán qua màng phế nang - mao mạch của khí cacbonic lớn hơn ôxy rất nhiều (trên 20 lần), cacbonic sẽ nhanh chóng khuếch tán qua vùng phổi lành hoặc vùng tổn thương ít, nhất là khi có tăng thông khí đáp ứng với giảm ôxy máu nên sẽ không có tăng cacbonic. Nhưng cũng có khi tình trạng tổn thương nghiêm trọng, diện rộng cuả màng phế nang - mao mạch với đáp ứng tăng thông khí quá mức sẽ gây mệt mỏi cơ hô hấp mà hậu quả là suy bơm hô hấp thì sẽ có tăng cacbonic kèm theo.
- Mất cân bằng cung và cầu thông khí:Ở cơ thể người khỏe mạnh, khả năng cung cấp thông khí của cơ thể rất lớn nhằm đáp ứng nhu cầu thông khí (thông khí phút đủ để duy trì sự ổn định PaCO2). Khi bị một bệnh lý nào đó, thông khí phút đòi hỏi để duy trì sự ổn định PaCO2 (nhu cầu) sẽ tăng cao (COPD, hen phế quản, ARDS, thuyên tắc phổi, sốt cao, nhiễm trùng máu, đa chấn thương, tăng công hô hấp, mập phì, nuôi dưỡng quá tải cacbonhydrate, thiếu máu, toan chuyển hóa, suy thận, suy gan, cơn lo lắng quá mức...vv), hơn nữa khả năng cung cấp lại bị suy giảm (mệt mỏi cơ hô hấp, teo nhẽo cơ, suy dinh dưỡng, rối loạn nước điện giải, toan kiềm, mổ vùng bụng cao, gẫy xương sườn, ùn tắc đờm, co thắt phế quản, tắc ngẽn đường hô hấp trên, tràn dịch khí màng phổi, chướng hơi dạ dày, cổ chướng...vv), vì thế chắc chắn sẽ dẫn đến tăng cacbonic.
Điều trị
- Để phòng ngừa, cha mẹ cần cho trẻ bú sữa mẹ hoàn toàn trong 6 tháng đầu, tránh suy dinh dưỡng, chủng ngừa đủ, uống vitamin A.
- Cần bảo vệ trẻ khi thay đổi của thời tiết, trẻ nên được mặc quần áo mát mẻ khi trời nóng và giữ ấm khi trời lạnh; không để trẻ nằm gần quạt máy, nằm phòng máy lạnh quá lâu, không cho trẻ đi chơi dưới trời mưa, trời nắng gắt hay ngoài trời quá khuya; tắm trẻ bằng nước ấm khi trời lạnh; giữ nhà cửa sạch sẽ, thông thoáng.
- Không cho trẻ tiếp xúc với người có bệnh, nhất là người đang bị bệnh về đường hô hấp và tránh để trẻ hít khói bếp, khói than, khói thuốc lá.
- Nếu trẻ bị ho, bị sổ mũi cần sớm đưa trẻ đi khám bệnh, nhất là trẻ dưới 5 tuổi, để phát hiện sớm viêm phổi cũng như các biến chứng khác…vv.
- Các bậc cha mẹ cần đặc biệt chú ý tăng cường miễn dịch tự nhiên cho trẻ thông qua dinh dưỡng. Ngoài việc bổ sung một số chất quen thuộc như sắt, kẽm, DHA, omega 3, Betaglucan1,3/1,6 tự nhiên trong men bánh mì, một số loại nấm, hạt ngũ cốc như yến mạch, đại mạch, thậm chí là tảo…vv.Đây là những chất có khả năng giúp tăng cường hàng rào miễn dịch tự nhiên ở người, tiêu diệt các mầm bệnh xâm nhập từ bên ngoài một cách hiệu quả.

.jpg)