1. Hệ thống miễn dịch là gì?
Hệ thống miễn dịch sản xuất hoặc lưu hành các tế bào miễn dịch chuyên biệt. Da, giác mạc của Mắt và màng lót đường hô hấp, đường tiêu hóa, đường tiết niệu và đường sinh sản đóng vai trò là hàng rào vật lý/hóa học chống lại các vi sinh vật như vi khuẩn và virus. Tủy xương và tuyến ức là các cơ quan bạch huyết Nguyên phát nơi các tế bào bạch cầu được sản xuất và nhân lên. Các tế bào bạch cầu là một nhóm các tế bào miễn dịch quan trọng trong cơ thể.
Hệ thống miễn dịch bao gồm nhiều thành phần khác nhau trong cơ thể. Chặng bảo vệ cơ thể đầu tiên hoạt động như các rào cản vật lý/hóa học đó là da, giác mạc, niêm mạc đường hô hấp, đường tiêu hóa, đường tiết niệu và đường sinh dục.
2. Vai trò của hệ thống miễn dịch
Vai trò của hệ thống miễn dịch là bảo vệ cơ thể chống lại các mối đe dọa, bao gồm các vi sinh vật (vi khuẩn, vi rút, nấm) và cả tế bào ung thư.
Sau các rào cản vật lý/hóa học của cơ thể, tuyến phòng thủ tiếp theo bao gồm các tế bào bạch cầu, có nhiệm vụ tìm kiếm và tấn công vi sinh vật hoặc tế bào bất thường (bao gồm cả tế bào ung thư).
Tế bào T là một trong các tế bào bạch cầu đóng một vai trò rất quan trọng trong tuyến phòng thủ thứ hai đó nhờ việc ghi nhớ và giúp cơ thể tạo ra một kháng thể đặc trưng cho một kháng nguyên cụ thể ( được hiểu là yếu tố từ ngoài xâm nhập vào)..
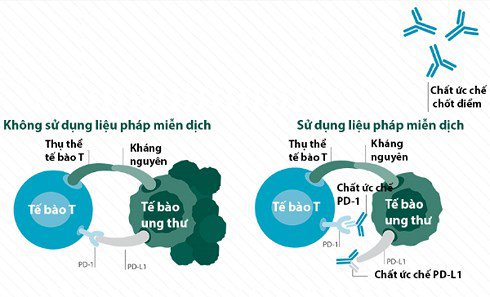
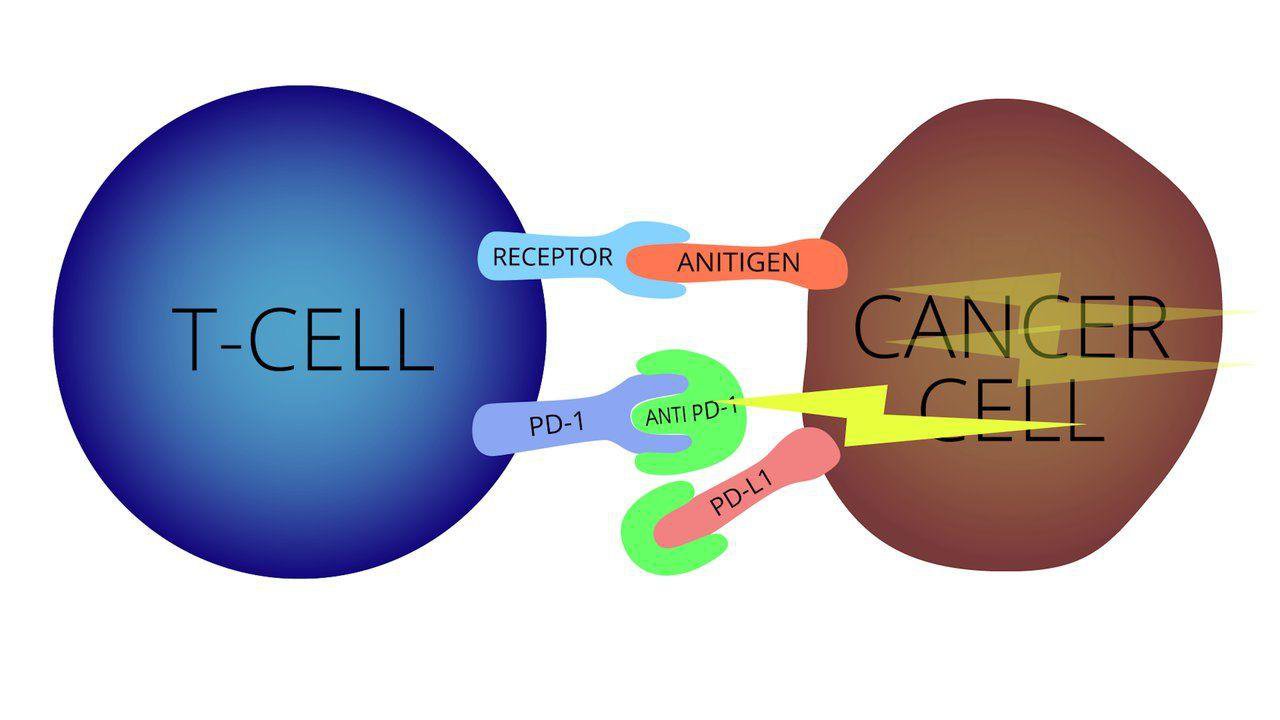
Các tế bào T được kích hoạt thông qua cơ chế “khóa và chìa khóa” cho phép chúng nhận biết, tấn công và tiêu diệt các tế bào ung thư.
Nhiều bệnh ung thư có thể được ngăn ngừa bằng cách tăng khả năng giám sát của hệ thống miễn dịch để phá hủy các tế bào bất thường, nhưng các tế bào ung thư lại có thể đánh lừa hệ thống miễn dịch theo nhiều cách khác nhau.
3. Điểm kiểm soát miễn dịch là gì?
Một phần quan trọng của hệ thống miễn dịch là khả năng giữ cho bản thân không tấn công các tế bào bình thường trong cơ thể. Để làm điều này, các điểm kiểm tra miễn dịch (được gọi là checkpoints) được thiết kế nhằm tắt phản ứng miễn dịch, việc này giúp ngăn ngừa hiện tượng Tự miễn dịch và gây tổn hại cho các tế bào khỏe mạnh. Các tế bào ung thư đã “đánh cắp” các cơ chế đó bằng cách vô hiệu hóa các tế bào lympho T một khi những lympho T này đã nhận ra tế bào ung thư, dẫn tới ngăn chặn lympho T tấn công và phá hủy tế bào ung thư. Nhưng các loại thuốc mới nhắm vào các trạm kiểm soát này hứa hẹn cho nhiều kết quả khi điều trị bệnh ung thư.
- Nivolumab (Opdivo) và pembrolizumab (Keytruda) nhắm mục tiêu PD-1 ( ổ khóa), một loại protein trên các tế bào hệ thống miễn dịch gọi là tế bào T. Bằng cách ngăn chặn PD-1, các loại thuốc này tăng cường đáp ứng miễn dịch chống lại các tế bào ung thư. Điều này có thể thu nhỏ một số khối u hoặc làm chậm sự tăng trưởng của chúng.
- Atezolizumab (Tecentriq) nhắm mục tiêu PD-L1 ( chìa khóa), một protein liên quan đến PD-1 được tìm thấy trên một số tế bào khối u và tế bào miễn dịch. Chặn protein này cũng có thể giúp tăng cường đáp ứng miễn dịch chống lại các tế bào ung thư.
- Durvalumab (Imfinzi) cũng nhắm đến protein PD-L1.
Những loại thuốc điều trị miễn dịch này được tiêm truyền tĩnh mạch (IV) cứ sau 2 hoặc 3 tuần.
Trong khi các thuốc hóa trị hoặc thuốc nhắm đích khác tác động trực tiếp đến sự tăng trưởng và tăng sinh của các tế bào khối u, các thuốc miễn dịch lại tiêu diệt tế bào ung thư thông qua các phản ứng miễn dịch chống ung thư một cách tự nhiên
Vì hóa trị sử dụng một hoặc nhiều loại thuốc để tiêu diệt các tế bào khối u, dựa trên thực tế là các tế bào ác tính thường phân chia nhanh chóng; do vậy tác dụng phụ gây tổn thương các tế bào bình thường, đặc biệt là những tế bào cũng phân chia nhanh chóng, chẳng hạn như các tế bào trong tủy xương, nang lông và đường tiêu hóa.
4. Các tác dụng phụ khi điều trị bằng thuốc ức chế trạm kiểm soát
Các tác dụng phụ liên quan đến miễn dịch phát sinh khi điều trị bằng thuốc ức chế trạm kiểm soát có thể ảnh hưởng đến bất kỳ cơ quan hoặc mô nào, nhưng phổ biến nhất là ảnh hưởng đến da, ruột kết, phổi, gan và các cơ quan Nội tiết (như tuyến yên hoặc tuyến giáp).
Hầu hết các tác dụng phụ này ở mức độ nhẹ đến trung bình và có thể hồi phục nếu được phát hiện sớm và xử lý thích hợp, vì vậy hành động quan trọng nhất bạn có thể thực hiện là báo cho bác sĩ hoặc nhóm ung thư về bất kỳ triệu chứng mới hoặc xấu đi nào, hoặc bất kỳ triệu chứng nào làm bạn lo lắng.
Tác dụng phụ của điều trị bằng thuốc ức chế điểm kiểm tra thường xuất hiện trong vài tuần hoặc vài tháng sau khi bắt đầu điều trị, nhưng chúng có thể phát sinh bất cứ lúc nào trong quá trình điều trị - ngay sau vài ngày sau khi truyền đầu tiên, nhưng đôi khi chỉ sau 1 năm điều trị đã kết thúc.
Các tác dụng phụ phổ biến nhất đối với thuốc ức chế CTLA-4 và thuốc ức chế đường dẫn truyền PD-1 / PD-L1 là các triệu chứng da (như phát ban và ngứa), trong khi các triệu chứng tiêu hóa (như tiêu chảy) dường như phổ biến hơn với thuốc ức chế CTLA-4. Viêm Phổi kẽ và rối loạn chức năng tuyến giáp dường như phổ biến hơn với các thuốc ức chế con đường PD-1 / PD-L1.
Nguyên lý quản lý tác dụng phụ của chất ức chế điểm kiểm soát
Tất cả các tác dụng phụ liên quan đến chất ức chế điểm kiểm soát đều được quản lý theo một số nguyên tắc cơ bản phổ biến:
- Tùy theo các mức độ như ( độ 1) hay mức độ 2 (mức độ nghiêm trọng trung bình) thường được điều trị theo triệu chứng, không làm gián đoạn hoặc ngừng điều trị miễn dịch vĩnh viễn.
- Nếu bệnh nhân có triệu chứng độ 2 kéo dài có thể cần phải bỏ qua một hoặc nhiều chu kỳ điều trị (cũng như được điều trị triệu chứng), cho đến khi các triệu chứng của họ được cải thiện.
- Đối với bệnh nhân có triệu chứng độ 3 (nặng) hoặc độ 4 (rất nặng), việc điều trị thường sẽ được ngừng lại và chuyển đến bác sĩ chuyên khoa. Ví dụ, bác sĩ Da liễu khi có các triệu chứng da nghiêm trọng - thường sẽ được điều trị với Corticosteroid đường uống hoặc tiêm tĩnh mạch, hoặc các thuốc ức chế miễn dịch khác khi các tác dụng phụ nghiêm trọng hoặc kéo dài. Nếu bạn phải ngừng điều trị vĩnh viễn bằng chất ức chế điểm kiểm soát miễn dịch, điều này sẽ không ảnh hưởng tiêu cực đến tiến triển của bệnh ung thư .
Phân độ tiêu chảy :
- Độ 1, ít hơn ba phân lỏng mỗi ngày ( nhiều hơn so với trước khi bắt đầu điều trị), bệnh nhân cảm thấy khỏe.
- Độ 2, từ bốn đến sáu phân lỏng mỗi ngày (nhiều hơn so với trước khi bắt đầu điều trị), hoặc đau bụng, hoặc có máu trong phân, hoặc buồn nôn, hoặc các triệu chứng vào ban đêm.
- Độ 3/4, trên sáu phân lỏng mỗi ngày nhiều hơn trước khi bắt đầu điều trị hoặc các triệu chứng xảy ra trong vòng 1 giờ sau khi ăn;
Ngoài ra cần quan tâm đến các triệu chứng khác như mất nước, Sốt hoặc nhịp tim nhanh.
Phân độ ban da :
- Độ 1, phát ban bao phủ dưới 10% BSA (diện tích bề mặt cơ thể) có hoặc không có triệu chứng.
- Độ 2, phát ban bao gồm 10% - 30% BSA có hoặc không có triệu chứng, ảnh hưởng đến sinh hoạt hàng ngày.
- Độ 3, phát ban bao phủ hơn 30% BSA có hoặc không có triệu chứng, ảnh hưởng đến khả năng tự chăm sóc bệnh nhân.
- Độ 4, phát ban bao phủ trên 30% BSA bị nhiễm trùng hoặc các biến chứng khác, cần phải nhập viện tại khoa chăm sóc đặc biệt của bệnh viện.
Miễn dịch điều trị bệnh ung thư là thành tựu khoa học nổi bật và mở ra hy vọng cho người không may mắc bệnh ung thư. Tuy nhiên không phải mọi bệnh lý ung thư đều phù hợp với liệu pháp này.
Thông tin bài viết chỉ muốn cung cấp cho bạn đọc những hiểu biết cơ bản về hệ thống miễn dịch và liệu pháp miễn dịch điều trị mà thôi.
Nguồn ESMO 2018

