Triệu chứng
Có khoảng 50% trường hợp đái tháo nhạt không rõ nguyên nhân.
Chẩn đoán
Khát nước thường xuyên
Đi tiểu nhiều (đa niệu)
Khô miệng, khô da
Mệt mỏi, đau cơ bắp
Điều trị
Thực hiện khai thác bệnh sử và khám lâm sàng. Bệnh nhân sẽ được chỉ định thực hiện xét nghệm nước tiểu, đo lượng nước tiểu và cả chụp cộng hưởng từ (MRI) nếu cần thiết.
Tổng quan
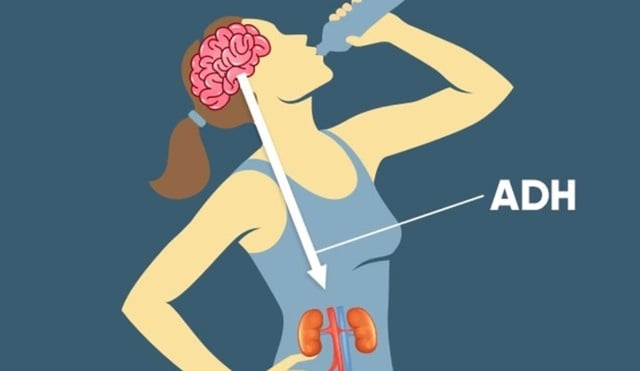
Đái tháo nhạt là một bệnh liên quan đến rối loạn chuyển nước, với biểu hiện là hệ Thần kinh trung ương không thể sản xuất, lưu trữ hoocmon chống đái tháo có tên là ADH, một loại hoocmon tác dụng chống lợi tiểu, được sản xuất từ vùng dưới đồi, dự trữ ở thùy sau tuyến yên rồi bài tiết vào cơ thể. Đái tháo nhạt là một bệnh không nguy hiểm đến tính mạng con người nhưng nó lại có thể khiến người bệnh cảm thấy khó chịu khi lúc nào cũng thấy khát nước và phải thường xuyên phải ra nhà vệ sinh vì lúc nào cũng buồn tiểu.
Triệu chứng
Có khoảng 50% trường hợp đái tháo nhạt không rõ nguyên nhân.
Chẩn đoán
Khát nước thường xuyên
Đi tiểu nhiều (đa niệu)
Khô miệng, khô da
Mệt mỏi, đau cơ bắp
Điều trị
Thực hiện khai thác bệnh sử và khám lâm sàng. Bệnh nhân sẽ được chỉ định thực hiện xét nghệm nước tiểu, đo lượng nước tiểu và cả chụp cộng hưởng từ (MRI) nếu cần thiết.
Nguyên nhân
Đái tháo nhạt là hậu quả hoặc do suy giảm bài xuất Arginin vasopressin từ thùy sau tuyến yên (đái tháo nhạt nguồn gốc trung ương) hoặc do thận không đáp ứng với Arginin vasopresin (đái tháo nhạt nguồn gốc thận).
Phòng ngừa
Đái tháo nhạt nguồn gốc trung ương
Chấn thương sọ não (có thể khỏi sau 6 tháng).
Sau phẫu thuật (xuất hiện sau khi mổ từ 1-6 ngày và thường mất đi, tái phát, hoặc trở thành mạn tính).
Khối u: U sọ hầu, u tuyến tùng, u màng não, u tế bào mầm, u tế bào thần kinh đệm, các kén lành tính, bệnh lơxêmi, u lympho, di căn của ung thư vú hoặc phổi.
Nhiễm trùng: Lao, giang mai, nấm, Toxoplasmose, viêm não, viêm màng não.
Bệnh lý u hạt: bệnh Sarcoidose, Histocytosis X, bệnh u hạt Wegerner.
Bệnh lý mạch não: Túi phình động mạch não, huyết khối, hội chứng Sheehan, tai biến mạch não.
Vô căn: Đái tháo nhạt mang tính di truyền tản phát (sporadic) hoặc gia đình (hiếm gặp mang tính di truyền trội qua nhiễm sắc thể thường).
Đái tháo nhạt nguồn gốc thận
Bẩm sinh: Rối loạn hiếm gặp mang tính di truyền do đột biến di truyền thụ thể AVP (di truyền tính lặn qua nhiễm sắc thể X) hoặc trong kênh chuyển hóa nước của ống thận (di truyền tính lặn qua nhiễm sắc thể thường).
Mắc phải - thường gặp hơn nhiều và kém nặng hơn.
Do thuốc (Lithium, Amphotericin B, Democlocyclin, Cisplastin, Aminoglycosid, Rifampin, Foscarnet, Methoxyfluran, Vincristin).
Các rối loạn điện giải (tăng canxi máu, tăng canxi niệu, hạ kali máu).
Bệnh ống thận kẽ thận mạn (bệnh thân đa nang, thận xốp ở vùng tủy, tắc nghẽn đường dẫn tiểu, hoại tử nhú thận).
Bệnh thiếu máu hồng cầu hình liềm đồng hợp tử và dị hợp tử.
Đa u tủy xương, amyloidosis.
Sarcoidosis.
Điều trị
Điều trị đái tháo nhạt nhằm 2 mục đích:
Bồi phụ lại tình trạng thiếu hụt nước.
Điều trị bất thường nền gây rối loạn thăng bằng nước.
Xử trí tình trạng thiếu hụt nước
Lượng nước bị thiếu hụt cần được tính toán và được bồi phụ lại nước qua đường uống một khi có thể được; mặt khác, một dịch nhược trương (thường là dịch glucose 5% hoặc NaCl 0,2%) có thể được dùng theo đường tĩnh mạch.
Nếu tình trạng tăng natri xuất hiện nhanh qua một giai đoạn vài giờ, có thể điều chỉnh tình trạng thiếu hụt nước sao cho làm giảm được nồng độ natri huyết tương xuống với tốc độ có thể tới 1 mEq/L/giờ.
Nếu tình trạng tăng natri máu được hình thành chậm hơn, tốc độ làm giảm nồng độ natri huyết tương phải không được nhanh hơn 0,5 mEq/L/giờ và tới tốc độ làm giảm tối đa là 8-10 mEq/L/ngày, bằng cách sử dụng một thể tích dịch nhỏ nhất có thể để tránh gây phù não.
Nếu bệnh nhân có huyết áp thấp do thiếu hụt thể tích, nên sử dụng dịch muối đẳng trương lúc đầu tới khi đưa được huyết áp trở lại mức bình thường. Trong khi tiến hành điều chỉnh tình trạng tăng natri máu, cần theo dõi sát nồng độ natri máu và cung lượng nước tiểu.
Nên nhớ rằng, cả hai phương pháp tính toán đều chỉ đưa ra một ước tính về thay đổi được dự kiến trong nồng độ natri máu. Nếu có các tình trạng mất nước tự do khác đang diễn tiến, tốc độ truyền sẽ cần thiết được tăng lên một cách phù hợp. Khi sử dụng DDAVP để điều trị đái tháo nhạt, do tình trạng mất nước tự do giảm đi, có thể cần giảm tốc độ truyền dịch. Vì vậy, nên thường xuyên đánh giá nồng độ natri máu và tình trạng thể tích (mỗi 2 giờ/lần lúc khởi đầu và giảm xuống mỗi 4 giờ/lần khi đạt được tốc độ điều chỉnh ổn định) để theo dõi và tiến hành điều chỉnh điều trị.
Điều chỉnh tình trạng mất nước mạn
1. Đái tháo nhạt nguồn gốc trung ương:
DDAVP (một chất giống như ADH) là thuốc thường được dùng nhất để điều trị đái tháo nhạt nguồn gốc trung ương.
Khi so sánh với ADH (vasopressin), DDAVP có thời gian bán thải dài hơn, hầu như không có hoạt tính vận mạch và ít tác dụng phụ hơn. Thuốc có thể được dùng theo đường tiêm, xịt qua niêm mạc mũi hoặc đường uống. Khi được cho theo đường tĩnh mạch hoặc tiêm dưới da, DDAVP có thời gian xuất hiện tác dụng nhanh và thuốc thường được dùng với liều 1-2 mcg x 1-2 lần/ngày. Đường xịt qua mũi có thời gian xuất hiện tác dụng nhanh và có thể được dùng với liều 1-4 xịt/ngày (10mcg cho 1 lần xịt) được chia thành 1-3 lần/ngày. DDAVP uống có thời gian xuất hiện tác dụng sau 30-60 phút và có thể được dùng với liều 0,1-0,4mg x 1-4 lần/ngày, tới liều tối đa là 1,2 mg/ngày.
Sử dụng DDAVP đường uống đã được cho thấy là rất hiệu quả, nhưng có thể bị hạn chế ở một số bệnh nhân do tình trạng hấp thu ở ruột có thể thay đổi và tính sinh khả dụng của thuốc bị giảm. Thêm vào đó, chuyển đường dùng từ xịt mũi sang đường tiêm được thực hiện một cách dễ dàng bằng cách làm giảm liều xuống còn 1/10. Trái lại, do tính sinh khả dụng có thể thay đổi khi dùng theo đường uống, có thể cần điều chỉnh liều khi chuyển sang hay từ đường uống sang các đường dùng khác.
Với bệnh nhân ổn định có thể dung nạp được thuốc theo đường uống và các đối tượng có đáp ứng khát bình thường, một phương pháp đơn giản và an toàn để định liều dùng DDAVP đường uống là bắt đầu với liều uống 0,1mg và đánh giá đáp ứng (giảm lượng nước tiểu, tăng áp lực thẩm thấu niệu và giảm khát). Nếu không có đáp ứng, hoặc đáp ứng dưới mức tối đa, sau vài giờ nên tăng liều mỗi lần lên thêm 0,1mg sau mỗi vài giờ tới khi có được đáp ứng thích hợp. Một khi tìm được liều có hiệu quả, nên theo dõi bệnh nhân có bị tái phát lại tình trạng đái nhiều nhược trương hay không (điển hình khi cung lượng nước tiểu > 200-250 mL/giờ với áp lực thẩm thấu niệu < 300 mOsm/kg hoặc tỷ trọng nước tiểu < 1,010).
Nếu tình trạng đái nhiều tiếp diễn trong ít nhất vào 3 giờ, khi đó liều DDAVP hữu hiệu nên được dùng trở lại. Nếu tình trạng tái phát đái nhiều nhược trương xảy ra liên tục trước 6-8 giờ, có thể tăng liều tới khi đạt liều tối đa là 0,4 mg, do các liều cao hơn có thể kéo dài thời gian có tác dụng của thuốc, ngay cả khi liều này thường gây được tác dụng lớn hơn trên khả năng cô đặc nước tiểu. Bệnh nhân nên liên tục được dùng DDAVP trên cơ sở chỉ khi cần mới dùng tới khi tìm được một phác đồ liều ổn định mà trong phác đồ liều này bệnh nhân đang uống liều tối đa là 1,2 mg/ngày chia nhỏ thành 3-4 liều. Trong suốt quá trình chỉnh liều nói trên, bệnh nhân phải được tự do tiếp cận với nguồn nước uống và được hướng dẫn chỉ uống nước khi thấy khát, nhằm để tránh khả năng bị ngộ độc nước và hạ natri máu.
Tương tự như vậy, cũng nên khuyến khích bệnh nhân uống nước thoải mái bất kỳ lúc nào họ cảm thấy khát để tránh bị tăng natri máu và thiếu hụt thể tích trong thời gian khi DDAVP hết tác dụng.
Phác đồ này có thể được sử dụng cho tất cả các bệnh nhân ổn định có cơ chế khát không bị tổn hại và đặc biệt có hiệu quả ở các đối tượng có thể bị bệnh đái tháo nhạt không hoàn toàn (ví dụ: sau phẫu thuật tuyến yên hoặc chấn thương sọ não), do DDAVP sẽ chỉ được định liều nếu bệnh nhân liên tục có bằng chứng bị đái tháo nhạt. Tương tự, chế độ dùng liều chỉ khi cần mới dùng (PRN regimens) có thể được thiết kế để sử dụng DDAVP theo đường xịt qua niêm mạc mũi hoặc đường tiêm, kể cả ở các bệnh nhân có tình trạng kém ổn định hơn hoặc các đối tượng có cơ chế khát bị khiếm khuyết, chừng nào còn có thể theo dõi sát được tình trạng cân bằng nước và phát hiện sớm tình trạng tái phát đái nhiều ở các đối tượng này.
Ở các bệnh nhân có cơ chế khát không bị tổn hại là đối tượng bị đái tháo nhạt mạn tính, có thể sử dụng một phác đồ DDAVP với liều cố định. Liều thấp nhất giúp làm giảm các triệu chứng của đái tháo nhạt tới mức bệnh nhân có thể dung nạp được với nguy cơ tối thiểu bị hạ natri máu cần được sử dụng, do bệnh nhân có thể bù trừ được tình trạng tăng natri máu bằng cách tăng khẩu phần nhập dịch mỗi khi họ thấy khát, song lại không có cách làm tương tự để phát hiện tình trạng hạ natri máu nếu các đối tượng này tăng khẩu phần nhập dịch của mình do các lý do khác. Đối với một số bệnh nhân, dùng liều 1 lần trước khi đi ngủ để làm giảm tình trạng tiểu đêm có thể là điều duy nhất cần làm. Đối với các bệnh nhân khác, có thể cần dùng liều thường xuyên hơn.
Ở các bệnh nhân mất cảm giác khát bị đái tháo nhạt, xử trí có thể cực kỳ khó khăn. Nói chung, các bệnh nhân này được cho dùng liều DDAVP cố định, được hướng dẫn để duy trì cẩn thận tình trạng nước đầy đủ và điều chỉnh khẩu phần nhập dịch của họ dựa trên các chỉ dẫn gián tiếp khác cho tình trạng thăng bằng nước (ví dụ: tiến hành cân bệnh nhân hàng ngày).
Một số thuốc khác cũng đã cho thấy là có hiệu quả trong điều trị đái tháo nhạt nguồn gốc trung ương. Chlorpropamid (Diabinese) là một thuốc viên điều trị hạ đường huyết cũng có thể hữu ích trong điều trị đái tháo nhạt không hoàn toàn nguồn gốc trung ương, do thuốc có thể làm tăng thêm tác dụng tái hấp thu trung gian qua ADH.
Liều thường dùng là 125-500mg đường uống x 1 lần/ngày, song có thể cần tới 4 ngày để thuốc có tác dụng tối đa. Carbamazepin với liều 100-300 mg x 2 lần/ngày có thể giúp cải thiện tình trạng đái nhiều bằng cách làm tăng đáp ứng với ADH. Clofibrat với liều 500mg, 6 giờ/lần có thể giúp cải thiện tình trạng đái nhiều do làm tăng phóng thích ADH. Chế độ ăn chứa ít muối phối hợp với thuốc lợi tiểu thiazid có thể là một trị liệu hữu hiệu đối với đái tháo nhạt nguồn gốc trung ương bằng cách gây nên tình trạng thiếu hụt thể tích nhẹ và làm tăng tái hấp thu của ống lượn gần đối với natri và nước, song có lẽ điều trị này có hiệu quả hơn trong điều trị đái tháo nhạt nguồn gốc thận. Indomethacin là một thuốc chống viêm không phải steroid có thể làm tăng khả năng cô đặc của thận bằng cách ức chế tổng hợp prostaglandin của thận, làm giảm tốc độ lọc của cầu thận, và làm tăng đáp ứng thận với ADH.
2. Đái tháo nhạt do căn nguyên thận:
Do thận không đáp ứng với ADH, DDAVP không phải là một điều trị hữu hiệu đối với đái tháo nhạt do căn nguyên thận. Nếu đái tháo nhạt do căn nguyên thận thuộc loại mắc phải, rối loạn cô đặc nước tiểu thường sẽ cải thiện nhanh chóng sau khi ngừng dùng thuốc gây hại hoặc sau điều chỉnh rối loạn điện giải.
Mặt khác, đái tháo nhạt do căn nguyên thận thường được kiểm soát bằng một chế độ ăn hạn chế muối và dùng lợi tiểu thiazid (ví dụ: hydrochlorothiazid 25 mg x 1-2 lần/ngày). Thiazid gây giảm tổng thể khả năng bài tiết nước không có điện giải bằng cách kích thích tái hấp thu natri của ống thận gần và làm giảm cung cấp natri tới các vị trí xa hơn. Các bệnh nhân khi được điều trị theo cách này phải được theo dõi để phát hiện tình trạng giảm thể tích tuần hoàn và hạ kali máu.
Amilorid có thể làm tăng tác dụng của lợi tiểu thiazid do làm tăng bài xuất natri và đáp ứng chống đái nhiều hậu quả do thiếu hụt thể tích, trong khi làm giảm bài xuất kali. Amilorid cũng có thể là điều trị được lựa chọn đối với đái tháo nhạt do lithium gây nên, do thuốc gây phong tỏa kênh natri tại ống góp mà thông qua kênh này lithium đi vào và có tác dụng giao thoa với đáp ứng của ống thận với ADH. Thuốc chống viêm không phải steroid cũng có thể là một bổ sung hữu ích trong điều trị do các thuốc này giúp làm giảm tốc độ lọc cầu thận cũng như làm giảm sự tổng hợp prostaglandin là chất đối kháng một cách bình thường với tác dụng của ADH. Cuối cùng, do một số trường hợp đái tháo nhạt căn nguyên thận là không hoàn toàn, DDAVP có thể hữu hiệu đối với một số bệnh nhân.
Theo dõi bệnh đái tháo nhạt
Các bệnh nhân bị đái tháo nhạt nguồn gốc trung ương được điều trị bằng DDAVP bằng phác đồ liều cố định phải được theo dõi để phát hiện tình trạng tăng natri máu. Thỉnh thoảng nên thử ngừng dùng DDAVP để khẳng định bệnh nhân sẽ bị tái phát tình trạng đái nhiều, nồng độ natri máu cần được kiểm tra định kỳ. Tất cả các bệnh nhân bị đái tháo nhạt nguồn gốc trung ương nên được đeo hay mang theo người một biển nhỏ hay phù hiệu cảnh báo về tình trạng bệnh của họ.
Khi bệnh nhân đái tháo nhạt không có khả năng tự tiếp cận với nguồn nước uống, như có thể gặp trong hoàn cảnh họ bị một bệnh lý cấp cứu nội khoa hay chịu cuộc mổ, các đối tượng này có nguy cơ bị mất nước cao. Trong các tình huống nói trên, cần tiến hành theo dõi sát lượng nước tiểu và nồng độ natri máu của bệnh nhân và DDAVP nên được sử dụng theo kiểu phác đồ chỉ khi cần mới dùng tới khi bệnh nhân ổn định.