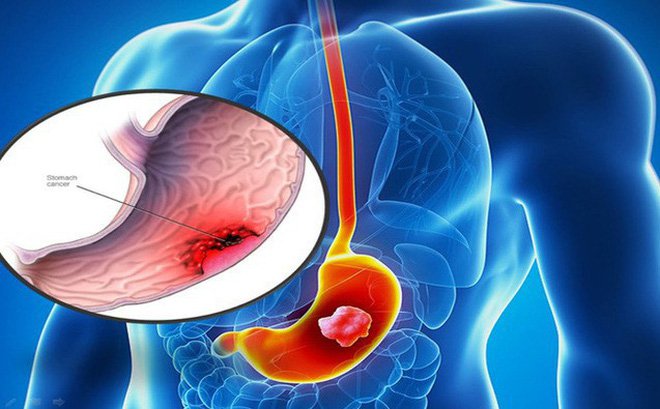
1. Hiệu quả của hóa trị bổ trợ cho điều trị Ung thư dạ dày
Ung thư dạ dày là một trong những bệnh ung thư phổ biến nhất trên thế giới. Tại Việt nam theo Globocan 2016, Ung thư dạ dày đứng thứ 3 ở cả hai giới sau ung thư phổi và Ung thư gan với tỷ lệ mắc chuẩn theo tuổi là 23,7/100.000 dân. Trên thế giới tỷ lệ mắc ung thư dạ dày có xu hướng giảm từ những năm 1930 nhưng vẫn là nguyên nhân chính gây tử vong do ung thư tại Mỹ. Tỷ lệ tử vong cao có liên quan tới giai đoạn bệnh tiến xa ở thời điểm chẩn đoán. Ở phương Tây, tỷ lệ sống còn sau 5 năm đối với nhóm ung thư dạ dày giai đoạn I được phẫu thuật triệt căn là khoảng 70 đến 75%, trong khi đó tỷ lệ này giảm xuống còn dưới 35% ở nhóm bệnh giai đoạn II trở lên. Các nghiên cứu cho thấy việc điều trị bổ trợ (sau phẫu thuật) và tân bổ trợ (trước phẫu thuật) đã cho thấy kết quả cải thiện.
Hiệu quả của hóa trị bổ trợ sau phẫu thuật cắt bỏ dạ dày triệt căn ở bệnh nhân ung thư dạ dày ngày càng rõ ràng, mặc dù không có sự đồng thuận để ra một phương thức tiếp cận tốt nhất, nhưng tại nhiều nơi trên thế giới, hóa trị bổ trợ là chiến lược điều trị ưu tiên. Mặt khác, thử nghiệm lớn ở Mỹ ( INT0116) cho thấy lợi ích đáng kể của việc hóa Xạ trị hết hợp .
Bài này sẽ cung cấp cho bạn đọc kết quả của một số nghiên cứu về các phác đồ, hóa trị hay hóa xạ trị bổ trợ cho ung thư dạ dày giai đoạn sớm sau khi được phẫu thuật triệt căn.
2. Liệu pháp hóa xạ trị bổ trợ
Vai trò của xạ trị bổ trợ xuất phát từ việc quan sát trên 80% bệnh nhân tử vong vì ung thư dạ dày tái phát. Mặc dù đã có các dữ liệu cho thấy lợi ích của xạ trị sau mổ và trong mổ ở những bệnh nhân ung thư dạ dày còn mổ được, 3 thử nghiệm ngẫu nhiên kết hợp hóa xạ trị hậu phẫu đã cho thấy lợi ích sống còn đáng kể so với phẫu thuật đơn thuần.
2.1. Nghiên cứu INT 0116
Một thử nghiệm lớn nhất tại Mỹ có mã số INT 0116 đã cho dữ liệu thuyết phục nhất của liệu pháp hóa xạ trị sau phẫu thuật triệt căn, đặc biệt là từ khi sử dụng các kỹ thuật xạ trị hiện đại và đồng thời với 5FU để giúp làm tăng nhạy cảm với tia xạ.
Nghiên cứu được thực hiện trên 556 bệnh nhân sau khi Cắt dạ dày triệt căn ( T1-4, N0-1), bệnh nhân được phân ngẫu nhiên vào 2 nhóm, một nhóm chỉ quan sát đơn thuần, một nhóm điều trị bổ trợ hóa xạ trị kết hợp. Đa số bệnh nhân có các khối u là T3, T4 ( 68 và 69%) và 85% có di căn hạch. Tỷ lệ sống không bệnh 3 năm ( 48% >
Trong nhóm hóa xạ trị, độc tính cấp độ 3, 4 xảy ra ở 41% và 32% bệnh nhân, trong khi đó có 3 bệnh nhân ( chiếm 1%) tử vong do độc tính liên quan đến điều trị. Tác dụng phụ độ 3 trở lên thường gặp nhất là huyết học ( 54%), tiêu hóa ( 33%), nhiễm trùng ( 6%), Thần kinh ( 4%). Trong nghiên cứu INT0116, hóa xạ trị được thực hiện với 5FU bolus tĩnh mạch hoặc truyền liên tục. Chính vì vậy Capecitabine uống hàng ngày cũng hay được lựa chọn vì thuận tiện cho người bệnh.
Lựa chọn bệnh nhân
Việc lựa chọn bệnh nhân bổ trợ sau phẫu thuật triệt căn ung thư dạ dày chưa được rõ ràng. Đặc biệt có sự tranh luận ở nhóm bệnh giai đoạn IB ( T2N0).Các tác giả cho rằng các bệnh nhân ung thư biểu mô tuyến dạ dày giai đoạn IB-IIA và có ≥2 yếu tố nguy cơ ( >60 tuổi, kích thước u >5 cm, u ở vị trí cao, độ mô học cao) tiên lượng sẽ có tỷ lệ sống thêm 5 năm là
Hóa trị bổ trợ :
Một phân tích gộp từ 34 thử nghiệm khi so sánh hóa chất bổ trợ với phẫu thuật đơn thuần được tiến hành ở cả châu Á và phương Tây, nguy cơ tử vong ở những bệnh nhân được hóa trị bổ trợ giảm 15%.
Các phác đồ bao gồm epirubicin, Cisplatin và FU (ECF); Capecitabine phối hợp oxalipatin ( phác đồ Xelox) hay TS-1
TS-1 là một thuốc 5FU đường uống, trong viên thuốc bao gồm 3 thành phần khác nhau : florafur (tegafur), gimeracil (5-chloro-2,4 dihydropyridine, một chất ức chế mạnh DPD (dihydropyrimidine dehydrogenase) và oteracil (ức chế phosphorin hóa của FU trong ruột).
Lợi ích của việc điều trị TS-1 đã được chứng minh trong thử nghiệm ACTS-GC Nhật Bản, trong đó 1059 bệnh nhân ung thư dạ dày giai đoạn II hoặc III đã được phẫu thuật triệt căn vét hạch D2 được phân ngẫu nhiên thành 2 nhóm, 1 nhóm điều trị TS- 1 (80 đến 120mg/ ngày trong 4 tuần, chu kỳ 6 tuần, điều trị trong 1 năm) và 1 nhóm chỉ theo dõi. Thời gian sống còn toàn bộ 5 năm tăng có ý nghĩa ở nhóm điều trị TS-1 (72% so với 61%). Trong khi đó thời gian sống còn toàn bộ 5 năm ở thử nghiệm INT0116 và MAGIC chỉ là 43% so với 28% và 36% so với 28%.
Những kết quả này cho thấy điều trị TS-1 một năm sau phẫu thuật là điều trị bổ trợ tiêu chuẩn cho bệnh nhân ung thư dạ dày ở Đông Á. Thật khó để biết được liệu việc điều trị bổ trợ TS-1 (như đã chứng minh trong thử nghiệm ACTS-GC) có thể được suy ra cho các quần thể khác không phải người Nhật. Ngoài Nhật Bản, các nước châu Âu cũng chấp thuận cho điều trị ung thư dạ dày tiến xa. Hiện thuốc này hiện cũng đã được cấp phép lưu hành tại Việt nam.
2.2. Thử nghiệm CLASSIC
Thử nghiệm đa trung tâm CLASSIC được tiến hành tại Hàn Quốc, Trung Quốc và Đài Loan. Tổng cộng có 1035 bệnh nhân ung thư dạ dày giai đoạn II, IIIA, IIIB được phân ngẫu nhiên thành 2 nhóm : một nhóm được điều trị sau phẫu thuật 8 chu kỳ capecitabine (1000mg/m2 x 2 lần/ ngày từ ngày 1 đến 14, chu kỳ 21 ngày) kết hợp với Oxaliplatin (130mg/m2 ngày 1) và nhóm còn lại chỉ phẫu thuật cắt dạ dày vét hạch D2 đơn thuần. Có 67% bệnh nhân hoàn thành được 8 chu kỳ hóa chất như theo kế hoạch và tác dụng phụ (thường gặp nhất là hạ bạch cầu, buồn nôn, nôn, hạ tiểu cầu và chán ăn) đã làm thay đổi liệu trình điều trị ở 90% bệnh nhân. Mặc dù vậy, thời gian theo dõi trung bình là 34 tháng, nhóm được nhận hóa chất cải thiện đáng kể thời gian sống không bệnh 3 năm (74% so với 59%), và thời gian sống them toàn bộ (83% so với 69%). Hiện kết quả của nghiên cứu và phác đồ Xelox cũng được rất nhiều các trung tâm ứng dụng trong đó có Việt nam.
Tóm lại
Đối với bệnh nhân được chẩn đoán ở giai đoạn sớm, sau cắt dạ dày triệt căn nên được hóa xạ trị hoặc hóa trị bổ trợ. Tùy theo tình trạng bệnh, sức khỏe chung, các bệnh lý đi kèm...các bác sĩ sẽ chọn phương án phù hợp nhất có thể là hóa trị đơn thuần hoặc hóa xạ trị đồng thời.

